出生前診断とは
 胎児の発育及び形態の異常の有無、全身状態を評価し、その結果に基づき胎児に先天的な病気がないかを診断することです。妊婦健診で一般的に行われている超音波 (エコー)検査や胎児心拍数モニタリングによる診断もそのひとつです。他には、血液や羊水を用いた出生前診断があります。
胎児の発育及び形態の異常の有無、全身状態を評価し、その結果に基づき胎児に先天的な病気がないかを診断することです。妊婦健診で一般的に行われている超音波 (エコー)検査や胎児心拍数モニタリングによる診断もそのひとつです。他には、血液や羊水を用いた出生前診断があります。
当クリニックは、日本医学会の定める出生前検査認証制度等運営委員会による、新型出生前診断 (NIPT: Non-Invasive Prenatal genetic Testing)の実施施設として2023年10月に正式に認証されました。
当クリニックでは、出生前診断の検査方法・種類、検査可能な時期、検査の精度・限界、リスク評価などにつきまして、出生前診断の診療経験豊富な臨床遺伝専門医が丁寧な説明 (出生前カウンセリング)とNIPT検査を行っております。
みんなのNIPTに当クリニックが掲載されました。
【首都圏の妊婦必見】東京都のNIPT認可施設に当クリニックが掲載されました。
【コスパ重視】東京都で料金の安いNIPT施設ランキング5選【新型出生前診断】に当クリニックが掲載されました。
よくわかるNIPT・出生前診断に当クリニックが掲載されました。
NIPT認可クリニック検索ナビ (PDnavi)に当クリニックが掲載されました。
プレママ、プレパパのための妊娠アプリ[ninaru (ニナル)]を運営する株式会社ever senseの講演会にて、出生前診断(NIPT)について講演いたしました。(詳細はこちら)
出生前診断でわかること
出生前診断では、見た目でわかる発育・形態異常や、見た目だけではわからない染色体異常といった先天性疾患の有無や可能性を調べます。超音波検査は発育及び形態異常の検査として行われ、血液や羊水などを採取して行う検査では、染色体異常を調べることができます。
出生前診断の種類
出生前診断には、非確定的検査と確定的検査が存在します。
非確定的検査には、①超音波(エコー)により胎児の発育と形態を評価する画像検査、②母体血中のホルモンを調べる母体血清マーカー検査、③として①②を組み合わせたコンバインド検査、④新型出生前診断 (NIPT: Non Invasive Prenatal genetic Testing)があります。
これに対し、確定的検査には羊水検査や絨毛検査があります。確定的検査では、胎児の染色体を直接調べることで、染色体異常の有無を調べることができます。非確定的検査は、染色体異常の有無を予測する検査です。
非確定的検査で異常を指摘された場合は、確定的検査が必要となります。
非確定的検査
- 超音波 (エコー)検査
- 母体血清マーカー検査 (トリプルマーカーやクアトロテストなどがあります)
- コンバインド検査
- 新型出生前診断 (NIPT)
確定的検査
- 羊水検査
- 絨毛検査
この中でも、下記の表の通り、NIPTは従来の非確定的検査と比較し、早い週数で実施可能で、精度が高く、検査結果が出るまでの時間が短いという特徴があります。
| 非確定的検査 | 確定的検査 | ||||
|---|---|---|---|---|---|
| 検査名 | NIPT | コンバインド検査 | 母体血清 マーカー検査 |
絨毛検査 | 羊水検査 |
| 実施時期 | 9~10週以降 | 11~13週 | 15~18週 | 11~14週 | 15~16週以降 |
| 検査対象 | 21トリソミー 18トリソミー 13トリソミー |
21トリソミー 18トリソミー |
21トリソミー 18トリソミー 開放性神経管奇形 |
染色体疾患全般 | |
| 精度 | 99% | 83% | 80% | 100% | |
| 結果報告までの期間 | 1~2週間 | 2週間 | 2~4週間 | ||
| リスクや留意点 | リスクは特にありません。陽性と判定された場合は、確定的検査が必要になります。 | 流産・死産のリスク (1/100~1/300) |
|||
(https://www.genetech.co.jp/type/より引用・改変)
調べることのできる疾患
赤ちゃんの先天性疾患は数多く存在し、出生前診断では発見できない疾患や、原因特定が難しい疾患も多く存在します。妊娠9~10週から行えるNIPTでは、お母さんの血液検査を行うことで、ダウン症候群 (21トリソミー)、エドワーズ症候群 (18トリソミー)、パトウ症候群 (13トリソミー) といった染色体異常の可能性を調べることができます。
NIPTの検査対象である21、18、13トリソミーの詳細はこちらもご参照ください。
検査結果が陰性の場合は、これらの染色体異常の可能性はほぼ100%除外されます。ただし、NIPTは確定的検査ではありませんので、特に陽性や判定保留の場合には、羊水検査による確定診断が必要になります。
形態異常
脳、心臓、消化管などの臓器の形態が正常な形態から逸脱した状態が形態異常です。日本医学会では奇形という医学用語を見直して形態異常と名称を改め、変形・変成・欠損などの病態が含まれています。
超音波検査
超音波は、人間の耳には聞こえない高い周波数の音波です。この超音波を当てた際に戻ってくる反射波をコンピュータで処理し、画像化するのが超音波検査です。身体の奥にある臓器や血流などの状態をリアルタイムで確認でき、安全な検査が可能です。こうしたことから、胎児の状態を調べる検査として妊婦健診でも定期的に行われています。
超音波検査では、様々な形態異常を確認できますが、胎児の首後方の浮腫の厚み (NT; Nuchal Translucency)を測ることができるのも大きなメリットです。特に3mm以上のNTが見つかった場合は、胎児がダウン症候群である可能性が示唆され、母体年齢が高く、NTが厚いほどその可能性は高くなると言われています。検査機器の進歩と技術の発展によって現在は鮮明なNT画像を得られるようになっており、検査経験豊富で高い技術を持った医師が高度な機器を使って検査することで、ダウン症候群の確率をかなりの精度で判断できるようになってきています。
なお、NTは経過により消失する場合もあるため、NTが見つかったら必ずしもダウン症候群であるとは限りません。確定診断のためには、別途羊水検査などが必要となります。また、パルボウイルスB19感染症 (りんご病の原因となるウイルス感染症です)に代表される胎児水腫でもNTのような所見がみられることがあるため、必ずしも染色体異常によるものとは限りません。
当クリニックでは、NTの計測をはじめ、一般的な胎児の発育・形態評価は行っておりますが、胎児ドック (精密胎児超音波検査)は実施しておりません。ご了承ください。
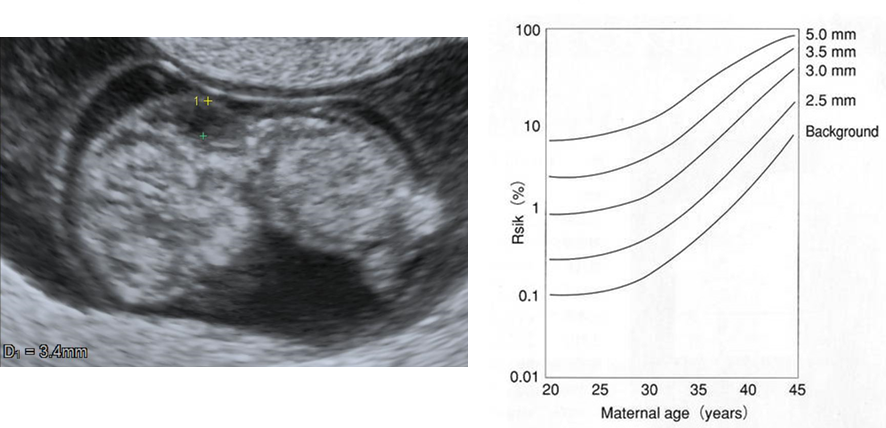
NTの計測例 (左)と、母胎年齢とNT肥厚に基づくダウン症候群のリスク (右)(https://www.jaog.or.jp/sep2012/JAPANESE/jigyo/SENTEN/kouhou/NT02.htmより引用・改変)
染色体異常
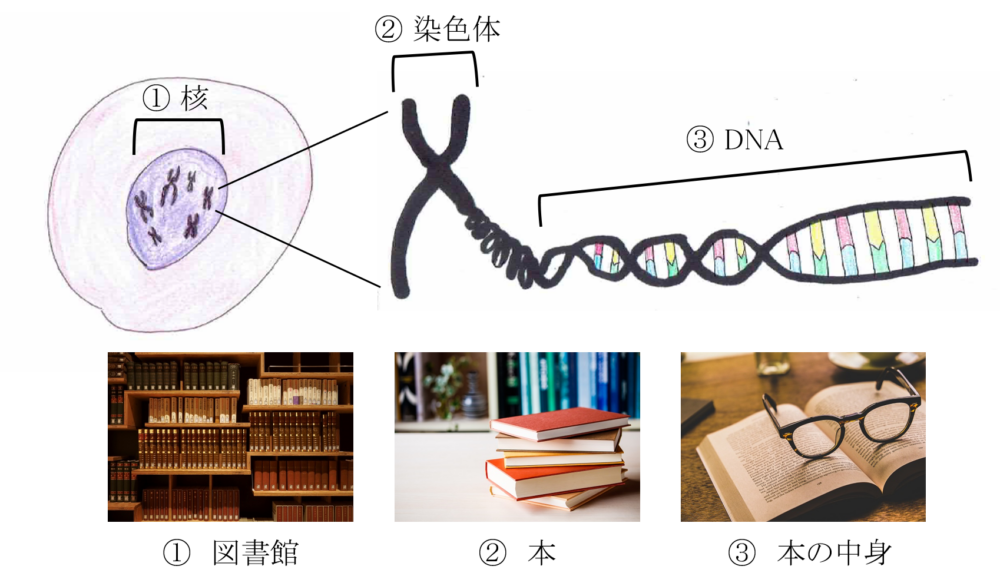
細胞内の「①核」の中には「②染色体」が特定の本数として存在し、各染色体を引き延ばしたものが「③DNA」すなわち遺伝子です。①が図書館、②が本、③が本の中身に相当します。このようにして、生物の遺伝情報は保持されています。
精子と卵子は23本の染色体を持っており、受精卵ではその両方を引き継ぎますので、細胞核には通常23対46本の染色体が存在しています。染色体には、男女に共通する22対の常染色体と、1対の性染色体があり、それぞれ数百から数千の遺伝子が含まれています。性染色体にはX染色体とY染色体の2種類があり、女性は2本のX染色体(XX)を持ち、男性はX染色体とY染色体を1本ずつ(XY)持ちます。染色体異常は、23対46本の染色体全てに起こる可能性があります。
常染色体は、サイズが大きく、保有遺伝子数の多い順に番号が割り振られています。番号の早い染色体ほどサイズが大きく、保有遺伝子が多く含まれているため、これらの染色体に異常を来した場合は、流産・死産に至ることが多いとされます。
従って、出生前診断の対象となる先天異常は、比較的サイズが小さく、保有遺伝子数の少ない染色体に異常を来した場合に起こります。その候補となる染色体は、常染色体の中で一番サイズが小さく保有遺伝子数の少ない21番をはじめ、18番、13番になります。
これら21番、18番、13番の染色体に異常を来し、出生しうる先天異常として、それぞれダウン症候群、エドワーズ症候群、パトウ症候群が知られています。いずれも、卵子の劣化により、細胞分裂の際に染色体が均等に分離されず (染色体の不分離現象)に1本多くなる (トリソミー)ことで生じるとされます。
従って、高齢出産で染色体異常が増える傾向にあります。
NIPTの検査対象である21、18、13トリソミーの詳細はこちらもご参照ください。
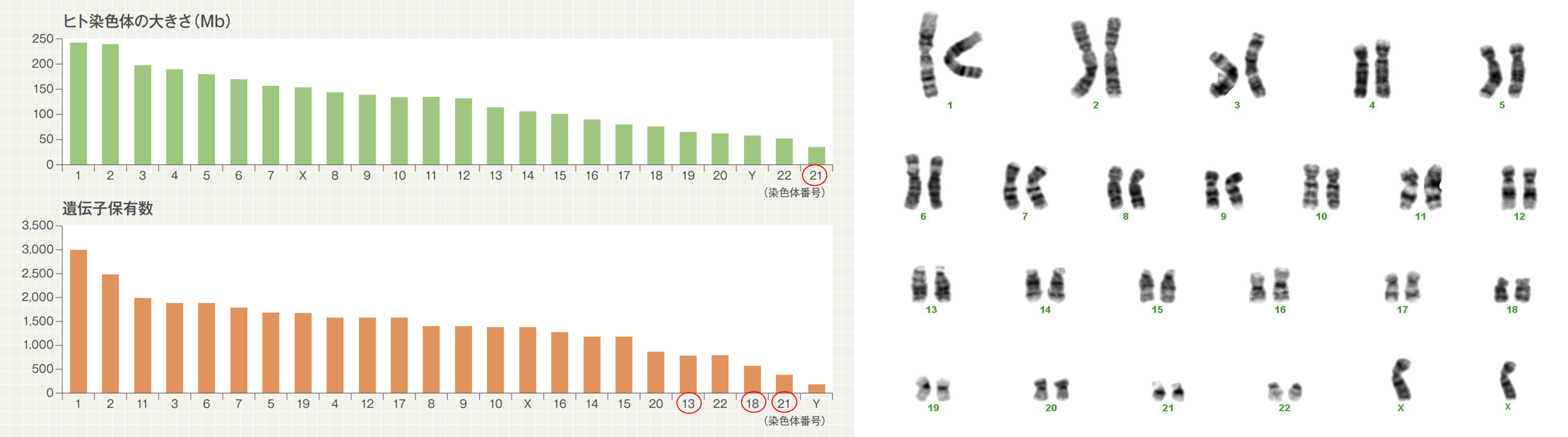
・ヒト染色体における、染色体の大きさと遺伝子保有数。Chromosome Map- Genes and Disease NCBI Bookshelf (2016.04)より引用・改変
・ヒト (女性)染色体の核型分析 (46, XX)の例。いずれの番号の染色体も両親由来で2本ずつ存在し、番号の早いものほどサイズが大きい傾向にある。
数的異常
数的異常には、倍数性異常と、特定の番号の染色体のみにおいて本数が増えたり減ったりする異常があります。
倍数性異常とは、本来精子と卵子から23対46本の2セットあるはずの染色体 (2倍体)が、細胞分裂に伴う染色体の複製・分裂に異常を来し、全ての染色体が3セット69本 (3倍体)、4セット92本 (4倍体)のように増えてしまう病態です。3倍体では流産や部分胞状奇胎の原因となります。4倍体も流産の原因となり、生まれてくることはまずありません。
これに対し、特定の番号の染色体のみにみられる本数変化については、特定の番号の染色体が1本以上余分にある状態と、1本欠けている状態、全くない状態などがあります。余分な染色体が1本の場合はトリソミー (3本存在する)、2本の場合はテトラソミー (4本存在する)、3本の場合はペンタソミー (5本存在する)と呼ばれ、1本欠けている場合はモノソミー (1本しか存在しない)、全くない場合はヌリソミーと呼ばれます。
これらの染色体数的異常の中で、出生しうるものは21トリソミー (ダウン症候群)、18トリソミー (エドワーズ症候群)、13トリソミー (パトウ症候群)、ターナー症候群 (XO)、クラインフェルター症候群 (XXY)とされます。
そのうち、NIPTによる出生前診断の対象となる染色体数的異常は、一般的に21、18、13のトリソミーになります。それ以外の染色体数的異常は、流産や死産に至るとされます。
構造異常
染色体の一部の領域が欠ける欠失、染色体の一部の領域が多くなる重複、ある染色体の領域が別の染色体と結合してしまう転座、染色体の一部の領域の配列が逆になる逆位など、構造的な問題がある状態です。これらは、非確定的検査で調べることは原則として不可能であり、絨毛検査や羊水検査などの確定的検査で調べることができます。
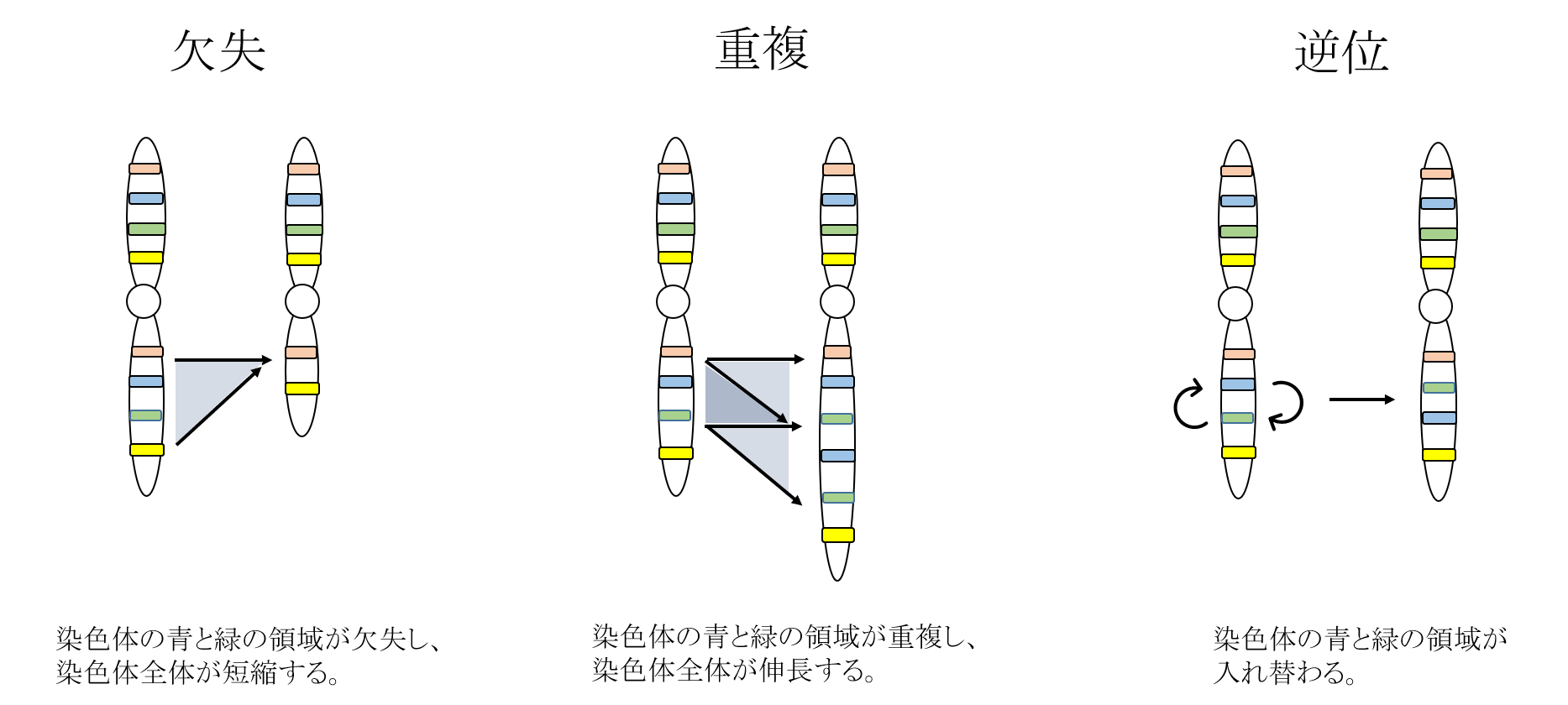
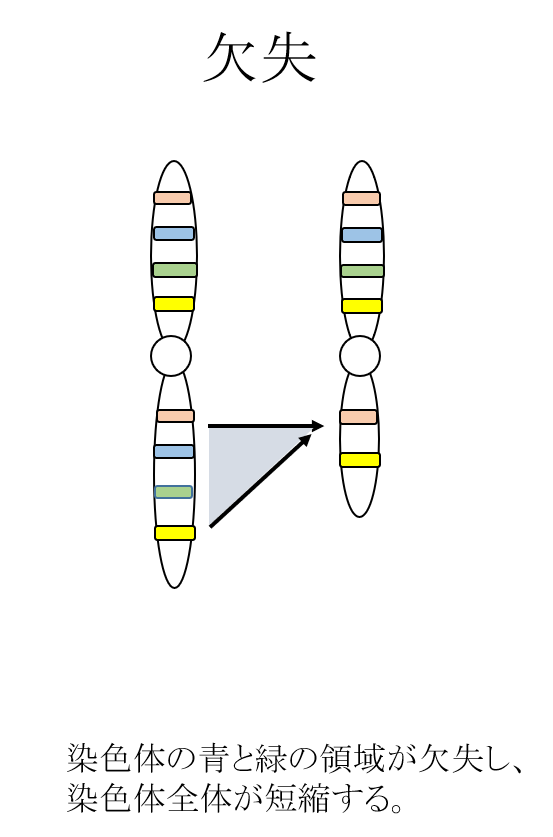
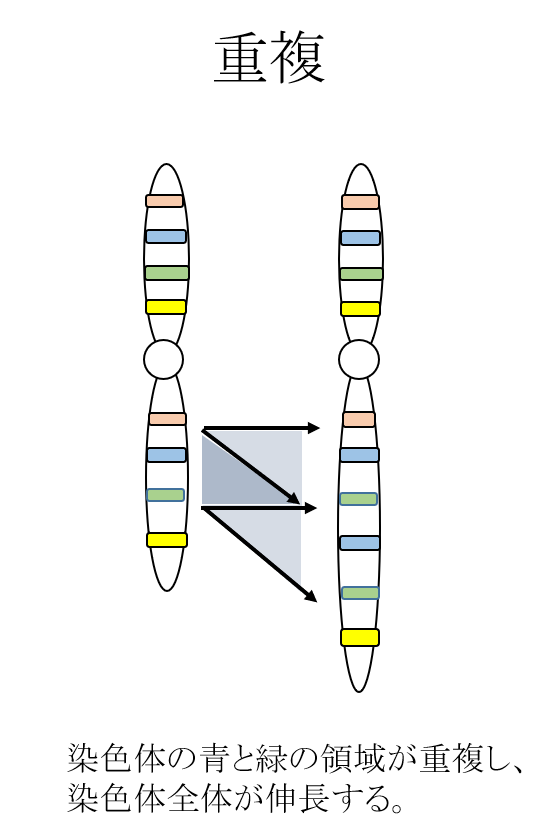
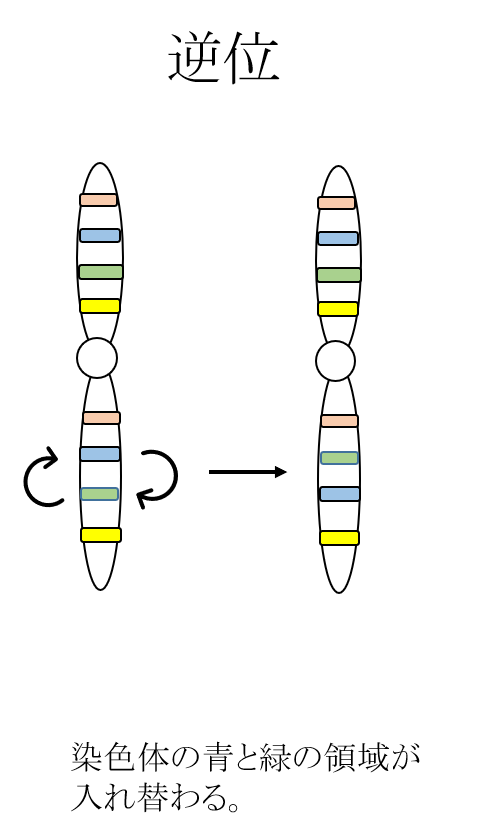
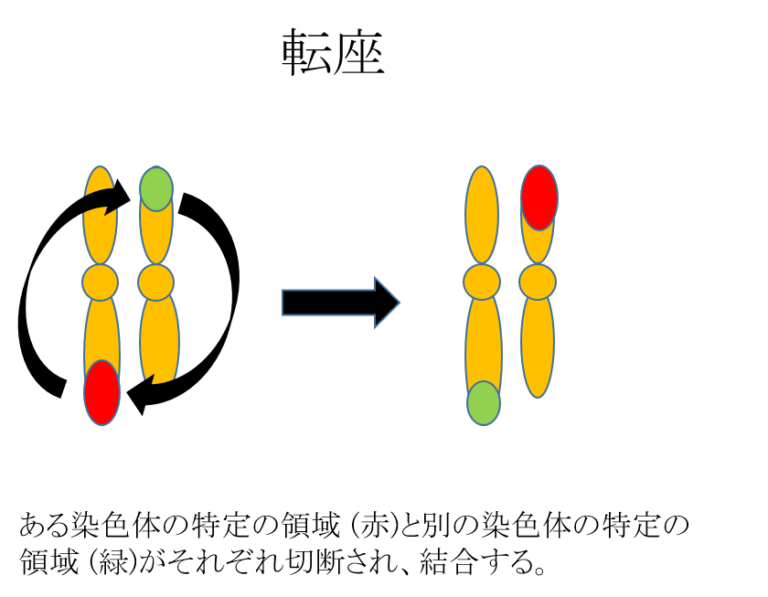
確定診断ができない検査
(非確定的検査)
染色体異常を調べる非確定的検査は、経腟エコーやお母さんの採血だけで行うことができ、流産や死産といったリスクもありません。これまで行われてきた母体血清マーカーやコンバインド検査は検査精度が低いことがデメリットになっていました。遺伝子解析技術が大幅に進歩した現在、最先端のこうした技術を使った新型出生前診断 (NIPT)では、妊娠早期の9~10週から受けることができ、感度が高く、結果報告が早い等がメリットとして注目されています。
ただし、NIPTはあくまでも非確定的検査ですので、確定診断のためには羊水検査や絨毛検査といった検査を受ける必要があります。NIPTは100%確実な検査ではなく、あくまでも染色体の数的異常 (21、18、13のトリソミー)の可能性を判断する検査です。NIPTは早い段階で疾患の可能性を知り、今後の妊娠をどうするかなど、気持ちの準備をしておくことにつながる検査です。
NIPTの検査対象である21、18、13トリソミーの詳細はこちらもご参照ください。
なお、染色体の数的異常はお母さんの年齢によって確率が異なり、特に母体年齢が高くなるほど、確率が高くなると言われています。
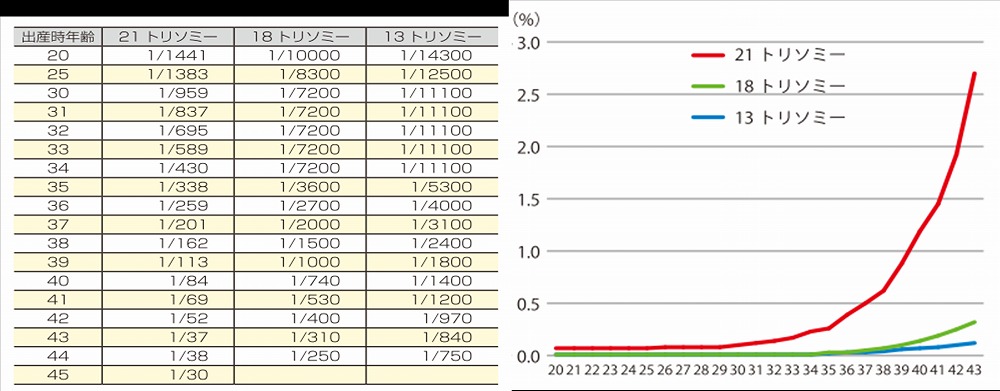
(Morris JK et al., J Med Screen 9:2-6,2002; Morris JK et al., Prenat Diagn 25:275-278,2005; Appendix in Savva GM et al., Prenat Diagn 30:57-64,2010より引用・改変)
母体血清マーカー検査 (妊娠15週から18週)
お母さんの血液を採取して行う検査です。AFP, uE3, hCG, InhibinA といった値を確かめることで、胎児の21トリソミー (ダウン症候群)、18トリソミー (エドワーズ症候群)、開放性神経管奇形 (二分脊椎や無脳症など)の確率を判断します。分割点あるいは病態識別値であるカットオフ値より高い場合にスクリーニング陽性となり、低い場合はスクリーニング陰性となります。ただし、確定診断ではなく、あくまでも確率を示すものです。
なお、確率に影響を与える因子として、お母さんの年齢・体重、妊娠週数、家族歴などがあります。
コンバインド検査 (妊娠11週から13週)
超音波検査と母体血清マーカーを組み合わせた検査です。超音波検査で胎児の首の後ろの厚みを調べるNT計測を行い、採血による母体血清マーカー検査を組み合わせ、胎児の21トリソミー (ダウン症候群)と18トリソミー (エドワーズ症候群)の確率を判断します。コンバインド検査は、超音波検査だけに比べれば検査精度が上がりますが、確定診断のためには羊水検査や絨毛検査が別途必要となります。
当クリニックでは、母体血清マーカーよりも、早期に実施可能で、結果報告が早く、高精度なNIPTを主に実施しており、母体血清マーカー検査やコンバインド検査は実施しておりません。予めご了承ください。
当クリニックの超音波検査では、発育・形態の評価に加え、ダウン症候群を示唆するNT肥厚の計測も実施しておりますが、胎児精密超音波検査 (胎児ドック)は実施しておりません。詳細につきましては医師へご相談ください。
新型出生前診断 (NIPT) (妊娠9~10週0日以降)
新型出生前診断 (NIPT: Non-Invasive Prenatal genetic Testing)では、お母さんの血液に含まれる胎児および胎盤由来のDNA断片 (cell free DNA)を分析することで、胎児に染色体の数的異常があるかどうかの可能性を高精度に調べることが可能です。
なお、NIPTは胎児および胎盤由来のcell free DNA量の過不足に基づき、胎児の染色体異常の可能性を調べるという特性上、理論的・技術的には全染色体検査、微小欠失などの構造異常、性別判定等も可能となりつつあります。それらの検査を提供する施設もみられますが、これらの検査に関しては、検査結果の解釈が困難で、病的意義があるか否か判断できない可能性があります。また、検査精度が十分とは言い難く、検査費用が高額な一方で費用対効果に見合わない可能性があるなどの問題点があります。
日本医学会の定める「医療における遺伝学的検査・診断に関するガイドライン」において、出生前遺伝学的検査は、①分析的妥当性、②臨床的妥当性、③臨床的有用性を満たす場合の疾患や病態を対象とすると定められております。
①分析的妥当性: 検査法が確立しており、再現性の高い結果が得られるなど精度管理が適切に行われてることを意味しており、変異があるときの陽性率、変異がないときの陰性率、品質管理プログラムの有無、確認検査の方法などの情報に基づいて評価される。
②臨床的妥当性: 検査結果の意味付けが十分になされていることを意味しており、感度(疾患があるときの陽性率)、特異度(疾患がないときの陰性率)、疾患の罹患率、陽性反応的中率、陰性反応的中率、遺伝型と表現型の関係などの情報に基づいて評価される。
③臨床的有用性: 検査の対象となっている疾患の診断がつけられることにより、今後の見通しについての情報が得られたり、適切な予防法や治療法に結びつけることができるなど臨床上のメリットがあることを意味しており、検査結果が被検者に与える影響や効果的な対応方法の有無などの情報に基づいて評価される。
これらの観点から、本邦での現状としては21、18、13番染色体のトリソミーについてのみ解析・報告することなっております。
本検査結果が陰性の場合には、染色体の数的異常はほぼ除外できます。しかしながら陽性の場合には、確定診断のために羊水検査が必要です。その理由として、胎盤限局性モザイク (染色体異常を有する細胞が胎盤にのみ存在し、胎児には認められない)という現象により、NIPTでは陽性でも、胎児は正常な場合があるからです。
また、本検査に際して、技術的に判定できない場合 (判定困難または判定保留と言います)や偽陽性、偽陰性となる場合があります。
判定保留の主な原因
- 胎児および胎盤由来のcell free DNA量が少ない (検査実施週数が早すぎる場合など)。一般的に、NIPTを実施するには、DNA量 (胎児ゲノム率)が3~4%以上 (双胎妊娠の場合は6~8%以上)が必要とされています。
- 母体肥満 (母体の血漿量増多により、相対的にcell free DNAが少なくなる。偽陰性のリスクにもなる。)
- 母体の悪性腫瘍、自己免疫疾患 (悪性腫瘍の場合は母体側の染色体情報が変化する。バセドウ病や関節リウマチに代表される自己免疫疾患の場合には、DNAに対する抗体が作られ、これが母体および胎児胎盤由来のDNAを断片化・排泄させてしまう。)
- 母体の骨髄移植、臓器移植の既往 (母体側の染色体情報が変化する。)
- 薬剤使用 (ヘパリンなどの血栓溶解薬がDNAを断片化させてしまう。)
- vanishing twin (妊娠の早い段階で、双胎の一児が亡くなってしまうことで、胎児胎盤由来のcell free DNA量が変動する。検査の実施が困難、あるいは検査対象から外れる場合があります。)
- 胎盤限局性モザイク (染色体異常を有する細胞が胎盤にのみ存在し、胎児は正常な場合。偽陽性のリスクにもなる。)
判定保留の場合は、必要に応じて時期を空けて再検査するか、羊水検査が考慮されます。
なお、当クリニックでは、検査に必要十分なcell free DNA量を担保するため、検査実施可能な週数を妊娠10週0日以降としております。予めご了承ください。
また、検査実施可能週数を14週台までとしております。しかしながら、特にお盆休みや年末年始などの長期休暇をはさむ場合は、羊水検査を実施するタイミングとの兼ね合いで、週数が進んだ方につきましては検査が実施できないことがあります。
検査を希望される方は妊娠10週0日以降のなるべく早いタイミングでご予約くださいますようお願いいたします。
NIPTの対象者について
- 高齢妊娠 (35歳以上) *昨今では、胎児の染色体異常について不安の強い方の場合は、母体年齢に関わらず検査を実施する傾向にあります。当院では特に年齢制限は設けておりません。
- 妊娠初期超音波検査または母体血清マーカー検査で、21、18、13トリソミー の可能性が示唆される場合
- 染色体数の異常児の妊娠・分娩経験がある方
- 両親のいずれかが均衡型ロバートソン転座を有し、胎児が21または13トリソミーとなる可能性が示唆される場合 *両親には遺伝的異常は表れませんが、配偶子 (精子・卵子)の形成過程で染色体の量的過不足が生じる場合です。この場合、染色体数異常児の妊娠・出産を来す可能性があります。
NIPTの対象外の方について
- 品胎 (3つ子)以上の多胎妊娠
- 減胎手術を受けられた方 *排卵誘発剤の使用を伴う不妊治療、生殖補助医療により、品胎以上の多胎妊娠に至る方がいます。多胎による妊娠・出産のリスクを回避するためや、多胎児を育てることに対する様々な負担の回避等を目的として、減胎手術が実施されることがあります。具体的には、胎児の心臓に塩化カリウムを注入し、一部の胎児を子宮内で死滅させる術式です。この場合、vanishing twin同様にcell free DNA量が変動するため、NIPTの検査対象から外れます。
- 流産に至った方
確定診断ができる検査
絨毛検査 (妊娠10週~13週頃)
絨毛染色体検査は、経腟超音波検査下で胎児由来の繊毛細胞を採取し、染色体異常や遺伝子疾患を診断する侵襲的検査です。ただし、全ての病気を診断することはできません。合併症として、流産、破水、出血、腹痛、子宮内感染、胎児の受傷などを起こす可能性があり、流産に至る確率は約1%とされています。胎盤を形成する前の繊毛を採取することで、染色体異常を診断できます。
羊水検査 (妊娠15週~17週頃)
羊水は、胎児を包む羊膜の内側を満たしている液体です。羊水検査は、お腹に針を刺して羊水を採取し、染色体異常を診断する侵襲的検査です。合併症として、流産、破水、出血、腹痛、子宮内感染、胎児の受傷、早産などを起こす可能性があり、流産に至る確率は約0.3%とされています。全ての先天異常を診断することはできませんが、染色体異常 (数的異常のみならず構造異常の評価も可能です)の確定診断が可能です。
出生前診断で分かること、分からないこと
出生児の3.0~5.0%は、何らかの先天的な症状や疾患を持って生まれるとされます。
先天性疾患の原因として染色体変化以外にも、単一遺伝子疾患、多因子遺伝性疾患、環境・催奇形因子が存在します。また、原因不明の場合も存在します。
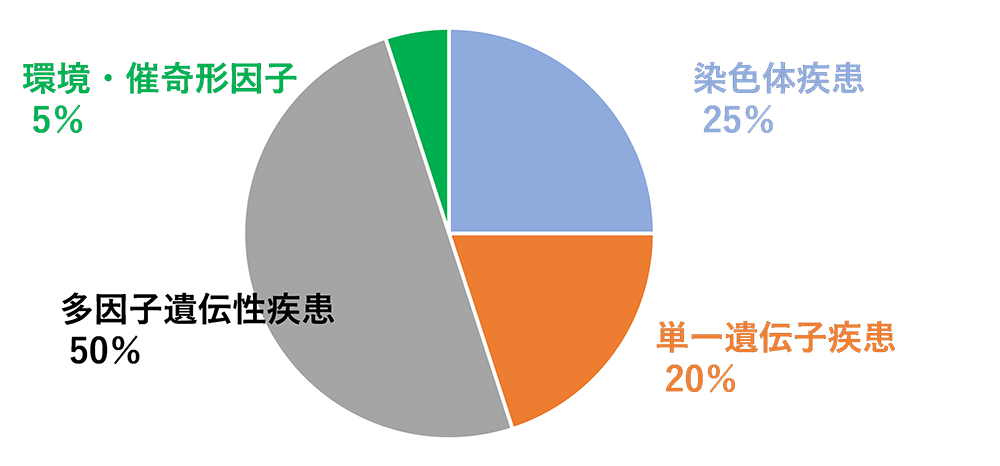
NIPTや絨毛・羊水検査でわかるのは、染色体によるものだけです。染色体異常によらない先天性疾患 (口唇口蓋裂、心室または心房中隔欠損症、梅毒や風疹、ヘルペスウイルス等による先天感染など)は別に存在するため、NIPTや絨毛・羊水検査の結果が正常であったとしても、先天性疾患がないとは言い切れません。定期的な妊婦健診による赤ちゃんの発育や形態の評価と併せて評価する必要があります。
出生前カウンセリングについて
当院ではNIPTなどの出生前診断の実施に先立ち、患者 (妊婦)様とそのご家族様に出生前カウンセリングを行い、検査対象となる疾患 (主に21、18、13トリソミー)の自然史や病態、検査の概要・意義・限界などについて、入念に説明いたします。
染色体が原因となる生まれつきの変化を含め、赤ちゃんが先天性疾患をもつことは誰にでも起こりうることです。そのことにより赤ちゃんが多くの人とは違った特徴を示すことがありますが、それは誰もが持つ人としての多様性、その人の個性の一部として受け入れるべきものであり、誰もが誕生を祝福される命をもっています。生まれつきの変化によって人とは違った特徴をもつことが生き辛さにつながる可能性は否定できませんが、一方で人の幸不幸はそういった特徴のみで決められるものではないとも言えます。
染色体異常のお子さんは、出生後の経過や合併症が一様ではなく個人差があり、適切な成育環境によって、身体や言語の成長発達を促すことができます。とりわけ、ダウン症候群のお子さんの多くは、学齢期は特別支援学校などで学校生活を送っています。大人になると生活介護が必要になることもありますが、行政によるサポートを受けながら生活する方も多く、生涯に渡ってさまざまな公的支援サービスが用意されています。また、親の会やサークル活動などの情報交換の場があり、福祉のサポート体制も整っています。
一方で、出生前診断で染色体異常が判明した結果、様々な事情により、妊娠・出産をあきらめる方もおられますが、その選択も尊重されるものです。妊娠の継続や中断については、経験者などによる、いわゆるピアサポートを行う団体もあり、ご希望があればご紹介いたします。
このように、出生前診断の受検、検査結果の受け止めとその後の対策については、非常にデリケートな問題が多いと思いますが、当院では出生前診断の診療経験豊富な臨床遺伝専門医が親身にお話を伺っています。安心して気兼ねなくご相談ください。また、可能であれば、配偶者の方の同席をお願いします。 (難しい場合はお一人でも問題ありません。)
なお、こども家庭庁による妊娠中の検査に関する情報サイトでも、出生前検査の基礎知識や行政の動向、対象疾患、障害のあるお子さんの暮らし等に関しての学習コンテンツが公開されておりますので、ご参照ください。
また、出生前診断の事前学習用動画を下記に添付いたしますので、ご参照ください。
紹介状は無くても受診可能ですが、お持ちの方はご持参ください。 (自然妊娠やタイミング、排卵誘発剤、人工授精、単一胚盤胞移植後の単胎妊娠の症例では、基本的には紹介状がなくてもお受け可能です。受精卵を2個移植するも単胎妊娠であった場合も同様に検査可能です。しかしながら、受精卵を2個移植し、双胎妊娠となった後に1児が流産したvanishing twinの症例など、特殊な妊娠経過の場合は、判定保留や検査対象外となる可能性があります。このような場合は、紹介状を持参くださいますようお願いします。)
NIPT検査で陽性または判定保留の場合は、確定診断のための羊水検査を行う必要があります。当院では絨毛・羊水検査は行っておりませんので、必要な方には当院と連携している医療機関 (国立病院機構東京医療センター 遺伝診療科)をご紹介いたします。
確定診断のための羊水検査ならびに、その後の検査結果により妊娠を継続希望しなかった場合の人工妊娠中絶につきましては、出生前検査認証制度運営委員会の指針として、各医療機関が連携する基幹病院で対応することとなっております。他の医療機関へのご紹介は行っておりません。あらかじめご了承ください。
なお、羊水検査代につきましては、15万円を上限として当院で費用負担いたします。(国立病院機構東京医療センターでの羊水検査代は17万円となります。そのため、患者様の追加自己負担額は2万円となります。)
NIPT検査費用・出生前カウンセリング費用
| NIPT検査費用(出生前カウンセリング費用込) | 95,000円 |
|---|---|
| 出生前カウンセリング費用(結果説明費用込) | 15,000円 |
| NIPT検査費用 | 80,000円 |
| vanishing twin症例での追加解析費用 | 20,000円 |
| カウンセリング費用(再診) | 5,000円 |
出生前カウンセリングを受けた上で、同日にNIPT検査を希望される方は、95,000円のお支払をお願いいたします。
出生前カウンセリングのみをご希望され、後日にNIPT検査を希望される方は、カウンセリング時に15,000円を、採血時に80,000円のお支払をお願いいたします。
vanishing twinの症例につきましては、検査を受託可能ではございますが、20,000円の追加費用がかかります。
なお、検査結果説明後に、さらなるカウンセリングを希望される場合は、5,000円の追加費用がかかります。
ご理解ご協力の程、よろしくお願いいたします。